1. Vai trò của liệu pháp miễn dịch trong ung thư phổi
Liệu pháp miễn dịch là một loại trị liệu sinh học giúp tăng cường hệ thống miễn dịch (được tạo nên từ các tế bào bạch cầu và các cơ quan, mô của hệ thống bạch huyết) chống lại ung thư. Phương pháp điều trị là sử dụng các tế bào được tạo ra từ các sinh vật sống để cải thiện hoặc khôi phục chức năng hệ thống miễn dịch.
Các tế bào ung thư có khả năng trốn tránh được sự phát hiện và kiểm soát của những tế bào miễn dịch trong cơ thể vì thế chúng không bị phát hiện và hệ miễn dịch không tiêu diệt được. Liệu pháp miễn dịch trong điều trị ung thư giúp chống lại cơ chế này của khối u bằng cách đánh dấu tế bào ung thư, kích thích hệ thống miễn dịch của cơ thể nhận ra và tấn công các tế bào ung thư. Từ đó, làm ngừng hoặc làm chậm sự phát triển của tế bào ung thư, ngăn tế bào ung thư lan rộng sang các cơ quan khác trong cơ thể và cải thiện hệ thống miễn dịch giúp tiêu diệt tế bào ung thư hiệu quả hơn.
2. Các liệu pháp miễn dịch
Các liệu pháp miễn dịch trong điều trị ung thư phổi hiện đã được phê duyệt bao gồm:
- Kháng thể đơn dòng và liệu pháp ức chế khối u
- Liệu pháp miễn dịch không đặc hiệu
- Liệu pháp virus oncolytic
- Liệu pháp tế bào T
- Vaccin ung thư
2.1 Kháng thể đơn dòng và liệu pháp ức chế khối u
Hệ miễn dịch sản xuất kháng thể để bảo vệ cơ thể chống lại các yếu tố gây hại cho cơ thể. Kháng thể là một protein giúp chống lại nhiễm trùng.
Kháng thể đơn dòng là một liệu pháp đặc biệt được thực hiện trong phòng thí nghiệm. Liệu pháp được thực hiện dưới nhiều cách khác nhau. Ví dụ, kháng thể đơn dòng có thể được sử dụng như một liệu pháp nhắm mục tiêu nhằm tiêu diệt các thành phần protein bất thường trong tế bào ung thư.
Kháng thể đơn dòng cũng có thể được sử dụng như một liệu pháp miễn dịch. Ví dụ, một vài kháng thể tấn công vào các protein đặc biệt trong tế bào ung thư. Đây là sự mở đầu trong việc tiếp cận tế bào ung thư giúp hệ miễn dịch tìm đường tiêu diệt tận gốc tế bào ung thư.
Các loại kháng thể khác hoạt động bằng cách giải phóng các kháng thể ức chế phanh lên hệ thống miễn dịch để tiêu diệt các tế bào ung thư. Con đường PD-1 / PD-L1 và CTLA-4 rất quan trọng đối với hệ thống miễn dịch và khả năng kiểm soát sự phát triển của bệnh ung thư. Liệu pháp ức chế CTLA-4 và PD-1/PD-L1 vượt trội những liệu pháp điều trị truyền thống trong việc cải thiện chất lượng và thời lượng sống của nhiều bệnh nhân ung thư, nhưng số lượng bệnh nhân có đáp ứng điều trị vẫn ở dưới mức 50% đối với các liệu pháp đơn trong khi các liệu pháp kết hợp lại tốn kém. Do đó việc lựa chọn bệnh nhân có khả năng đáp ứng với liệu pháp này sẽ góp phần quan trọng trong việc phát huy tối đa lợi ích của liệu pháp này. Hiện tại, mức độ biểu hiện của PD-L1 và trạng thái MSI (microstaliteinstability) trong khối u là chất chỉ thị được cấp phép để lựa chọn bệnh nhân phù hợp cho liệu pháp ức chế PD-1/PD-L1. Các thử nghiệm lâm sàng để lựa chọn các chất chỉ thị có khả năng dự đoán đáp ứng điều trị của liệu pháp ức chế chốt kiểm miễn dịch bao gồm mức độ đột biến của khối u (tumorburdenmutation) và bộ dấu chuẩn gen (genesignatures) đang được triển khai.
Những con đường này thường được gọi là điểm kiểm tra miễn dịch mà các tế bào ung thư sử dụng để thoát khỏi hệ thống miễn dịch. Hệ thống miễn dịch ngăn chặn các con đường này bằng cách sản xuất ra các kháng thể gọi là chất ức chế điểm kiểm soát miễn dịch. Một khi hệ thống miễn dịch có thể tìm và phản ứng với tế bào ung thư, nó có thể ngăn chặn hoặc làm chậm sự phát triển ung thư.
Tính đến nay, các thuốc ức chế chốt kiểm soát miễn dịch như Nivolumab, Ipilimumab, Pembrolizumab, Atezolimumab, Durvalumab đã được Cục Quản lý Dược phẩm và Thực phẩm của Mỹ (FDA) phê duyệt trong điều trị ung thư phổi không tế bào nhỏ. Tại Việt Nam, Pembrolizumab và Atezolimumab đã được Bộ Y tế cấp phép sử dụng. Mức độ biểu hiện của PD-L1 trên khối u càng cao thì khả năng đạt đáp ứng với liệu pháp miễn dịch càng cao. Miễn dịch có thể được tiến hành kết hợp với các phương pháp điều trị truyền thống khác như hóa trị, xạ trị, điều trị đích để tăng cường hơn nữa hiệu quả diệt tế bào ung thư.
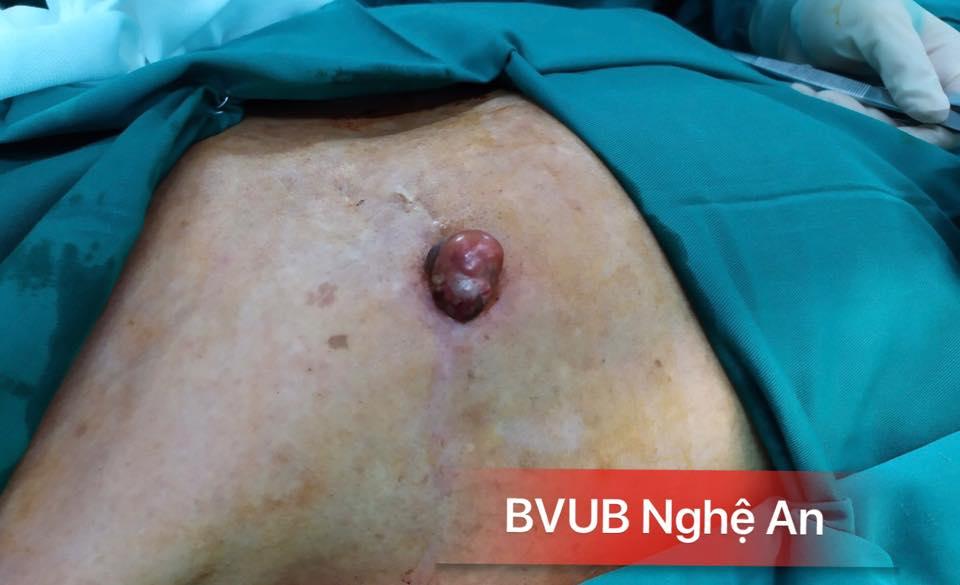
Hình 1: Kiểm soát miễn dịch qua thụ thế PD-1
2.2 Liệu pháp miễn dịch không đặc hiệu
Giống như kháng thể đơn dòng, liệu pháp miễn dịch không đặc hiệu cũng giúp hệ thống miễn dịch tiêu diệt các tế bào ung thư. Hầu hết các liệu pháp miễn dịch không đặc hiệu được đưa ra sau hoặc cùng lúc với các phương pháp điều trị ung thư khác, như hóa trị hoặc xạ trị. Tuy nhiên, một số liệu pháp miễn dịch không đặc hiệu được đưa ra như là phương pháp điều trị ung thư chính. Hai liệu pháp miễn dịch không đặc hiệu phổ biến là:
Interferon: Interferon giúp hệ thống miễn dịch chống lại ung thư và có thể làm chậm sự phát triển của các tế bào ung thư. Tác dụng phụ của điều trị interferon có thể bao gồm các triệu chứng giống cúm, tăng nguy cơ nhiễm trùng, phát ban và rụng tóc.
Interleukin: Interleukin giúp hệ thống miễn dịch sản xuất các tế bào tiêu diệt ung thư. Nó được sử dụng để điều trị ung thư thận và ung thư da, bao gồm cả khối u ác tính. Tác dụng phụ thường gặp bao gồm tăng cân và huyết áp thấp. Một số người cũng có thể gặp các triệu chứng giống như cúm
2.3 Liệu pháp virus oncolytic
Liệu pháp vi rút oncolytic sử dụng vi rút biến đổi gen để tiêu diệt các tế bào ung thư. Đầu tiên, bác sĩ tiêm virus vào khối u. Sau đó, virus xâm nhập vào các tế bào ung thư và tạo ra các bản sao của chính nó. Kết quả là các tế bào vỡ ra và chết. Khi các tế bào chết, chúng giải phóng ra các kháng nguyên. Điều này kích hoạt hệ thống miễn dịch của bệnh nhân. Virus chỉ nhằm vào tất cả các tế bào ung thư trong cơ thể có cùng các kháng nguyên đó mà không xâm nhập vào các tế bào khỏe mạnh.
2.4 Liệu pháp tế bào T
Tế bào T là tế bào miễn dịch chống nhiễm trùng. Trong liệu pháp tế bào T, các tế bào này được lấy ra từ máu bệnh nhân. Sau đó, việc thay đổi cấu trúc của chúng sẽ được thực hiện trong phòng thí nghiệm để có các protein, còn gọi là các thụ thể. Các thụ thể cho phép tế bào T nhận ra các tế bào ung thư. Sau khi được thay đổi, các tế bào T được đưa trở lại cơ thể bệnh nhân. Khi đó, chúng sẽ thực hiện công việc tìm kiếm và tiêu diệt các tế bào ung thư. Loại trị liệu này được gọi là liệu pháp tế bào CAR-T.
Nguồn: https://bvptw.org/